Хронический гломерулонефрит – иммуновоспалительное хроническое заболевание почек, поражающее первоначально почечные клубочки и канальцы, впоследствии, распространяясь на другие ткани почки. Медленно прогрессируя, повреждённые ткани почки замещаются соединительной тканью, происходит склерозирование, приводящее к хронической почечной недостаточности.
Принцип работы почек
Почки – парные органы, которые выполняют функцию путём химической саморегуляции организма, тем самым выводя из организма инородные соединения, токсические вещества. Принимают участие в углеводном и белковом обмене и в образовании ряда биологически активных веществ.
Основная нагрузка при фильтрации крови приходится на почечные клубочки с канальцами и Боуменову капсулу (нефроны). На момент рождения уже образовались, но продолжают созревать ещё около 10 лет. Так как новые клубочки после рождения уже не формируются, то их утрата приводит к почечной недостаточности.
По окончании фильтрации моча через почечный каналец выводится в почечную лоханку, откуда стекает в мочевой пузырь.
Механизм развития заболевания
В первую очередь при гломерулонефрите происходят изменения в нефронах:
- Из-за воспаления в клубочках образуются микротромбы, которые закрывают пространство в сосудах. Кровь перестаёт поступать в нефроны. Вся процедура фильтрации крови и в поражённом клубочке нарушается.
- Так как кровь не поступает в поражённые сосуды, в них образуются пустоты, которые замещаются соединительной тканью. Функция нефронов угасает.
- Чем больше нефронов вовлечено в процесс, тем меньше крови фильтруется почками, появляется почечная недостаточность.
- Почечная недостаточность приводит к тому, что в организме аккумулируются вредные вещества, а полезные вещества не успевают возвращаться в состав крови.

Стадии
Хронический гломерулонефрит претерпевает несколько стадий:
- Стадия компенсации. Это ранний этап развития заболевания. На этой стадии почки работают без видимых нарушений. Наблюдается умеренное повышение артериального давления, небольшие . Незначительное , изменение её плотности, присутствие видоизменённых . Снижается концентрация мочи.
- Стадия декомпенсации. На этом этапе нарушается и формируется почечная недостаточность. Цифры артериального давления высокие, происходит отравление организма азотистыми соединениями, увеличивается суточное выделение мочи. В моче повышается уровень белка, присутствие цилиндров и эритроцитов, понижается плотность мочи.
- Уремия. Самая тяжёлая стадия. Почки не могут сохранять правильный состав крови. Появляется интоксикация остаточным азотом, креатинином, мочевиной.

Классификация и виды хронического гломерулонефрита
Хронический гломерулонефрит может быть инфекционно-иммунный и неинфекционно-иммунный.
- Латентный гломерулонефрит. Самый распространённый вид, на его долю приходится 45% от общего числа больных. Симптомы мало выражены. Небольшое повышение АД, слабая отёчность. Заболевание можно выявить по результатам лабораторного исследования: в моче повышен белок, эритроциты и лейкоциты. Длится долго, до нескольких десятков лет. Требуется систематическое амбулаторное наблюдение за больным. Трудоспособность не нарушена.
- Гематурический гломерулонефрит - встречается редко, около 5% от всех случаев хронического гломерулонефрита. В моче повышено содержание изменённых эритроцитов, поэтому моча красного или розового цвета. Иногда наблюдается анемия. формируется нечасто, течение болезни благоприятное.
- Нефротический гломерулонефрит. Болеют 25% от общего количества случаев гломерулонефрита. При этом виде давление повышено, сильные отёки, в сутки мочи выделяется мало. В моче белок, . В биохимическом анализе крови повышен холестерин, и снижен общий белок. Протекает такой гломерулонефрит, умеренно прогрессируя, но возможен и вариант быстрого прогрессирования. Развивается почечная недостаточность.
- Смешанная форма заболевания. Встречается в 7% случаев. Повторяет симптоматику гипертонического и нефротического вида. Отличается упорно прогрессирующим течением и формированием хронической почечной недостаточности.

Любая из форм заболевания имеет две фазы:
- Компенсированная. Почки работают нормально.
- Декомпенсированная. Почки работают с нарушением их функций, прогрессирует хроническая или почечная недостаточность.
Хроническая почечная недостаточность
Итогом хронического гломерулонефрита является образование . Самый первый симптом – снижение относительной плотности мочи (изостенурия) и увеличение количества . Увеличивается в ночное время (). Появляются признаки уремии. Происходит отравление организма азотистыми веществами, развивается .

Признаки уремии
Постоянная тошнота, рвота, сильная жажда. Изо рта чувствуется запах аммиака. Кожа и слизистые обезвожены. Наступает .
Для оценки способности почек к разведению и концентрированию мочи проводится проба по Зимницкому. Моча собирается в течение суток через каждые 3 часа каждый раз в отдельную ёмкость. Через сутки все баночки отдаются в лабораторию, где при помощи урометра определяется относительная плотность мочи в каждой отдельной порции, считается отдельно дневной и ночной диурез, а также суточный.
Все виды хронического гломерулонефрита имеют фазу ремиссии и обострения. Обострения чаще всего бывают весной и осенью, и наступают чаще всего после контакта с инфекцией (обычно стрептококковой). По времени течения бывает медленнотекущим (от 10 лет) и быстро прогрессирующим (2–5 лет).

Причины заболевания
Хронический гломерулонефрит может быть первично-хроническим, без , или образоваться в результате острого гломерулонефрита. Причину заболевания можно установить не всегда. Предположительно на причину влияют нефритогенные штаммы стрептококка, вирусы гриппа, гепатита В и другие, генетические особенности иммунитета, врождённые нарушения почек.
Но основная причина расстройства в работе почек – воспалительный процесс в нефронах. Развитию благоприятствуют очаги инфекции в организме, переохлаждение, снижение реактивности организма. Почему же воспаляются почечные клубочки:
- Инфекционные заболевания (скарлатина, гепатит В, свинка, ветрянка, менингококковая инфекция, инфекционный эндокардит и др.).
- Наличие хронических очагов инфекции в организме, чаще всего стрептококковых (тонзиллит, гайморит, кариес, цистит).
- Аутоиммунные и ревматические заболевания (системные васкулиты, наследственный лёгочно-почечный синдром, системная красная волчанка, ревматизм).

- Наследственная иммунная предрасположенность неадекватно реагировать на патогены, попавшие в организм. В нефронах откладываются белковые образования, которые разрушают клубочки.
- Интоксикация организма ртутью, алкоголем, химическими веществами.
- Длительное воздействие аллергенов на чувствительный к ним организм.
- При переливании крови и её составляющих, вакцинация.
- Лучевая болезнь и лучевая терапия.
Диагностика
Диагностика хронического гломерулонефрита складывается из сбора анамнеза (наличие хронических очагов инфекции, перенесённые острые воспаления, системные заболевания). Но так как заболевание часто протекает скрытно, то диагноз ставится на основании лабораторных исследований:
- Биохимический анализ крови. Повышение холестерина, понижение общего белка, несоответствие пропорций протеина в плазме, нарушен уровень мочевины, креатинина.
- Общий анализ мочи. Наличие белка, цилиндров, эритроцитов, снижение удельного веса.
- Анализы мочи: проба и по Ребергу, определяют фильтрующую способность почек по суточному диурезу и плотности мочи.

- Иммунологические пробы. Повышен уровень иммуноглобулинов, обнаруживается снижение уровня факторов С3 и С4 компонентов комплемента, выявляются титры стрептококковых антител.
- . Оценивает состояние почечных тканей.
- УЗИ почек. Выявляется размер почек, состояние тканей почек.
- Измерение АД, обследование глазного дна позволяет выявить .
- В тяжёлых случаях назначается биопсия почек.
Внимание! Следует дифференцировать хронический гломерулонефрит от других патологий почек, от гипертонии внепочечного происхождения, поликистоза почек.
Лечение
Лечение хронического гломерулонефрита устанавливается в зависимости от вида, тяжести течения и наличия осложнений.
Для предупреждения прогрессирования заболевания, чтобы не пришлось лечить обострения, существуют общие правила защитного режима:
- Исключить переохлаждение (особенно опасно при повышенной влажности), переутомление, сквозняки. Проживать рекомендуется в тёплом и сухом климате.
- По возможности исключить контакты с аллергенами, вирусными инфекциями. Отказаться от вакцинаций.
- Ликвидировать очаги хронического воспаления, являющиеся одной из причин аутоиммунного воспаления почек.
- Соблюдать . Стол № 7. При воспалительных процессах в почках происходит нарушение электролитного баланса крови, накапливаются токсические вещества, и теряется часть питательных веществ, нужных организму. Для восстановления правильного баланса веществ в организме и применяется эта диета.
Особенности диеты № 7
- Уменьшить количество потребляемой соли.
- Снизить количество выпиваемой жидкости.
- Сократить употребление животного белка, если нарушена выделительная функция почек. Если же нет отёков, то для нормализации азотистого баланса в животном белке должны содержаться фосфорсодержащие аминокислоты.
- Добавить в рацион продуктов, содержащих больше кальций и калий, и меньше - натрий.
- Прибавить больше растительных жиров и сложных углеводов.
- Питание должно содержать весь комплекс витаминов.
Внимание! Длительное соблюдение бессолевой и безбелковой диеты негативно сказывается на состоянии больных и не способствует прекращению развития нефрита.
Медикаментозная терапия
Лечение хронического гломерулонефрита медикаментами состоит из терапии, сосредоточенной на прекращение воспалительного процесса в почках, и терапией, направленной на устранение симптомов и осложнений.
Активная терапия
Назначается больным в фазе обострения и, у которых самостоятельно ремиссия не происходит:
- Соблюдение постельного режима. Для снижения нагрузки на почки. Физическая активность ведёт к более быстрому образованию токсичных азотистых веществ в организме.
- Препараты для угнетения иммунного воспаления, которые уменьшая интенсивность иммунной реакции, ослабляют губительное воздействие на почечные клубочки. Назначается глюкокортикостероидная терапия 6–8-недельными курсами (преднизолон, преднизон), или непродолжительные курсы высокими дозами. Необходимо помнить, что применение стероидных препаратов может вызвать обострение хронических очагов инфекции, поэтому дополнительно назначают антибиотики. Применяют также цитостатические препараты.

- При нестероидном противовоспалительном лечении назначается индометацин или ибупрофен которые влияют на интенсивность иммунного ответа.
- Антиагреганты и антикоагулянты улучшают текучесть крови, предотвращая формирование тромбов.
Симптоматическое лечение
- Препараты для снижения артериального давления.
- Мочегонные препараты, которые помогают жидкости передвигаться в нефронах.
- Антибиотики, для подавления воспаления в хронических очагах инфекции.

Прогноз
Прогноз гломерулонефрита без лечения неблагоприятен, так как потеря функционирующих нефронов приводит к почечной недостаточности.
При лечении хгн (хронического гломерулонефрита) почечная недостаточность не появляется вовсе, или наступает значительно позже.
Профилактика
Профилактика хронического гломерулонефрита предполагает такие меры:
- Санация хронических очагов инфекции.
- Лечение заболеваний, вызванных стрептококками.
- Отказ от вредных привычек (курение, алкоголь).

- Ограждение от встреч с аллергенами при повышенной к ним чувствительности.
- Не принимать нефротоксичных препаратов без контроля врача.
- Не допускать переохлаждения, перегрева, долгого нахождения в условиях избыточной влажности.
При генетической предрасположенности к хроническому гломерулонефриту симптомы и лечение такие же, как и у приобретённых форм заболевания. Наличие наследственности не является стопроцентной гарантией формирования гломерулонефрита. Обычно провокаторами заболевания становятся совокупность эндогенных и экзогенных влияний.
Почки - важнейший орган, отвечающий за выведение ненужных и вредных веществ из организма. От стабильной работы почек зависит здоровье человека. Хронический гломерулонефрит - патология, приводящая к почечной недостаточности и тяжёлым последствиям для всего организма. Это заболевание не терпит легкомысленного отношения и требует длительного и серьёзного лечения.
Что представляет собой хронический гломерулонефрит
Хроническая форма гломерулонефрита - это прогрессирующее воспалительное поражение почечных клубочков, приводящее к их склерозу (рубцеванию) и утрате функциональных возможностей. Со временем развивается хроническая почечная недостаточность.
Заболевание имеет относительно высокую распространённость, при этом может возникнуть в любом возрасте, но чаще всего первые признаки поражения гломерул (клубочков) диагностируют в 25–40 лет. Болеют чаще мужчины. Отличие хронического процесса от острого в длительном (более года) течении воспалительно-деструктивных изменений и обширном (диффузном) двустороннем поражении почек.
В строении каждой почки имеется сложная структурная система, включающая в себя нефроны, состоящие из клубочков (капиллярных переплетений) в капсулах и мельчайших трубочек-канальцев, в которых происходит непрерывный процесс фильтрации крови с образованием мочи, содержащей ненужные организму вещества. Необходимые элементы остаются в кровеносном русле.
В почечных клубочках (гломерулах) происходит непрерывный процесс фильтрации крови
При гломерулонефрите в почках происходят такие изменения:
- из-за воспалительного процесса стенки клубочковых сосудов становятся проницаемыми для кровяных клеток;
- в просвете капилляров клубочков образуются мелкие тромбы, закупоривающие их просвет;
- в поражённых гломерулах замедляется или совсем прекращается ток крови;
- кровяные клетки закупоривают просвет боуменовой капсулы (оболочки, покрывающей клубочек) и почечные канальцы;
- в поражённом нефроне нарушается весь последовательный процесс фильтрации;
- происходит замещение ткани клубочковых капилляров, почечных канальцев, а затем и целого нефрона рубцовой тканью - развивается нефросклероз;
- гибель нефронов приводит к значительному снижению объёма фильтруемой крови, вследствие чего и развивается синдром почечной недостаточности;
- функциональная недостаточность почек приводит к накоплению в крови вредных веществ и выведению с мочой нужных организму элементов.
Хроническое воспаление почечных клубочков чаще бывает исходом острого иммуновоспалительного процесса в почках, но может быть и первично-хроническим.

При гломерулонефрите происходит воспаление и деструкция почечных клубочков
Классификация патологии: виды и формы
Хронический гломерулонефрит может иметь инфекционно-иммунную или неинфекционно-иммунную природу. В течении заболевания выделяют фазы обострения и ремиссии. По скорости развития патология может прогрессировать быстро (от 2 до 5 лет) или медленно (дольше 10 лет).
Хроническое воспаление может протекать в разных формах. В соответствии с основным синдромом выделяют следующие виды клинического течения:
- латентный - с преобладанием мочевого синдрома. Сопровождается умеренной отёчностью и небольшой гипертензией, в моче выявляются белок, эритроциты и лейкоциты. Встречается чаще всего - почти у половины пациентов;
- гипертонический, или гипертензионный. Диагностируют в 20% всех случаев хронического гломерулонефрита. Проявляется стабильно высоким артериальным давлением, полиурией (повышением объёма мочи, выделяемой в течение суток), ноктурией (ночными позывами к мочеиспусканию). В анализе мочи - высокий белок и изменённые эритроциты, плотность немного ниже нормы;
- гематурический - с преобладанием макрогематурии, то есть крови в моче. Встречается нечасто (5% от общего числа пациентов), проявляется высоким содержанием в моче изменённых эритроцитов;
- нефротический - с выраженным нефротическим синдромом. Диагностируют у четвёртой части всех больных. Проявляется сильной отёчностью, повышенным давлением, уменьшением количества суточной мочи. Показатели мочи: высокая плотность, протеинурия (высокий белок), в крови - снижение белка, высокое содержание холестерина;
- смешанный - с проявлениями нефротического и гипертонического синдромов.
При разных формах гломерулонефрита в основе патологических изменений лежит единый механизм
Каждый из видов хронического воспаления клубочков протекает с последовательными периодами компенсации и декомпенсации фильтрующей функции почек.
Исходя из морфологических изменений в поражённых почках, также различают несколько основных типов заболевания:
- гломерулонефрит с минимальными изменениями;
- мембранозный - с резким отёком и расщеплением мембран клубочковых капилляров; разделяют очаговое и диффузное поражение мембран;
- пролиферативный интракапиллярный - проявляется разрастанием клеток внутреннего слоя капилляров клубочков и ткани, расположенной между сосудами (мезангия);
- пролиферативный экстракапиллярный - характеризуется образованием специфических полулуний вследствие разрастания эпителиальных клеток клубочковых капсул. Образования заполняют просвет капсул и сдавливают капилляры, нарушая в них кровообращение. Впоследствии полулуния замещаются соединительной тканью, что приводит к гибели гломерул. Этот тип гломерулонефрита имеет злокачественное течение;
- мембранозно-пролиферативный тип сочетает признаки пролиферативного и мембранозного поражения клубочков, при этом патологические изменения носят диффузный характер;
- склерозирующий, или фибропластический, тип. Такой хронический гломерулонефрит может стать исходом любой другой формы заболевания, при этом различают очаговую и диффузную разновидности.

При хроническом гломерулонефрите клубочки, а затем и сами нефроны замещаются фиброзной тканью
Причины развития заболевания
Почему возникает хроническое воспаление клубочков удаётся выяснить не всегда. Патология может быть следствием неизлеченного острого воспаления или возникать первично.
Ведущую роль в возникновении воспалительного процесса играют нефрогенные штаммы стрептококков наряду с присутствием в организме хронических инфекционных очагов в разных органах. Внешние и внутренние факторы провоцируют формирование специфических иммунных комплексов, циркулирующих в кровеносном русле и осаждающихся на мембранах клубочков, что приводит к повреждению последних. Возникающие реактивное воспаление и нарушение кровообращения в клубочковом аппарате со временем приводят к дистрофическим изменениям почек.

Хронический гломерулонефрит может носить инфекционную или неинфекционную природу
Провоцирующими факторами развития патологии могут стать:
- заболевания, вызванные бактериальной флорой:
- тонзиллит;
- фарингит;
- синусит;
- аднексит;
- кариес;
- скарлатина;
- пародонтит;
- инфекционный эндокардит;
- холецистит;
- пневмококковая пневмония;
- болезни с вирусной этиологией:
- герпес;
- грипп;
- гепатит В;
- краснуха;
- мононуклеоз;
- ветряная оспа;
- эпидемический паротит;
- цитомегаловирусная инфекция;
- аутоиммунные заболевания:
- системные васкулиты;
- ревматизм;
- красная волчанка;
- наследственная предрасположенность: врождённые дефекты в иммунной системе;
- пороки развития - почечные дисплазии;
- врождённые синдромы:
- лёгочно-почечный;
- болезнь Шейнлейна-Геноха.

Стрептококк - главная причина инфекционного гломерулонефрита
К неинфекционным факторам можно отнести:
- аллергические реакции на переливание компонентов крови или введение сывороток и вакцин;
- отравления ртутью, свинцом, органическими растворителями;
- лекарственные интоксикации;
- алкогольные отравления.
Хроническое воспаление почечных клубочков может возникнуть на фоне проводимой лучевой терапии. Провоцирующими факторами также являются постоянное действие низких температур и снижение общей устойчивости организма к вредным влияниям.
Проявления патологии
Симптомы хронического гломерулонефрита зависят от формы, в которой протекает патология. Выделяют две основные стадии недуга: компенсации и декомпенсации. На первой стадии внешние признаки практически отсутствуют. Могут наблюдаться незначительные непостоянные отёки и небольшое повышение артериального давления.

При хроническом гломерулонефрите в почках медленно происходят воспалительно-деструктивные изменения, что обусловливает прогрессирование симптоматики
В стадии декомпенсации происходит прогрессирующее нарушение почечных функций - развивается их недостаточность. Из-за накопления в крови азотистых шлаков больной испытывает:
- постоянную тошноту;
- головную боль;
- слабость;
- приступы рвоты.
Нарушения электролитного баланса и гормонального равновесия приводят к хроническим отёкам и стойкому повышению артериального давления (АД). Неспособность почек концентрировать мочу проявляется полиурией - повышением суточного количества выделяемой мочи.
Этот признак сопровождается:
- постоянной жаждой;
- чувством общей разбитости;
- головными болями;
- сухостью кожи, волос и ногтей.
Итогом фазы декомпенсации становится вторично-сморщенная почка. Развивается азотемическая уремия, когда почки полностью теряют способность поддерживать нормальный состав крови. Тяжёлая интоксикация может привести к уремической коме.

При хроническом гломерулонефрите характерным признаком являются отёки
Таблица: симптоматика хронического гломерулонефрита в зависимости от клинической формы
| Форма | Проявления |
| Латентная | Характеризуется мочевым синдромом: нарушениями мочеиспускания и изменениями мочи, которые выявляются лабораторно. Такая форма протекает часто совсем без отёков и повышения давления. Прогрессирует медленно, стадия декомпенсации наступает поздно. |
| Гематурическая | Ведущий симптом - гематурия (кровь в моче), при этом микрогематурия отмечается постоянно, периодически наблюдается макрогематурия (сгустки крови в моче, видимые невооружённым глазом). Характерна анемия. Клиническое течение этой формы относительно благоприятное, уремия развивается в редких случаях. |
| Гипертензионная | Главное проявление - стойкая выраженная гипертензия (до 180/100–200/120 мм рт. ст.). У больных наблюдаются гипертрофия левого желудочка, левожелудочковая недостаточность, нейроретинит (изменения глазного дна и сетчатки). Форма отличается неуклонным прогрессированием и развитием почечной недостаточности. |
| Нефротическая | Проявляется выраженной протеинурией (выделением белка с мочой), стойкими обширными отёками, водянкой полостей организма (гидроперикардитом, асцитом, плевритом). Больной страдает от жажды, одышки, тахикардии. Характерны гиперлидемия (повышенное содержанием холестерина в крови), гипопротеинемия (снижение белковых фракций в крови). |
| Смешанная | Наиболее тяжёлая форма патологии. У больного наблюдается гематурия, выраженные отёки, повышение давления, лабораторно выявляется массивная протеинурия. Исход часто неблагоприятный - быстро развивается почечная недостаточность и уремия. |
Признаки обострения
Любая форма хронического воспаления клубочков может протекать с периодическими обострениями. Чаще всего такие эпизоды наблюдаются весной или осенью и обычно возникают через 2–3 дня после перенесённой инфекции (вирусной или стрептококковой).

Одним из характерных признаков гломерулонефрита, особенно при обострении, является моча цвета мясных помоев
Проявления в стадии обострения:
- болезненность в области поясницы;
- повышение температуры;
- чувство жажды;
- плохой аппетит;
- слабость;
- головная боль;
- отёки на веках, лице, ногах;
- нарушение отхождения мочи;
- моча цвета мясных помоев.
Видео: что происходит при гломерулонефрите
Как ставится диагноз
Диагностикой заболевания занимаются нефрологи. Главным критерием в выявлении хронического гломерулонефрита являются данные клинико-лабораторных исследований. Сначала врач проводит сбор анамнеза, учитывает факт имеющихся хронических инфекций, системных патологий, перенесённой острой атаки гломерулонефрита.
Лабораторное обследование больного включает следующие тесты:
- Клинический анализ мочи. В образце обнаруживают много изменённых эритроцитов, цилиндров (гиалиновых, зернистых), лейкоцитов, большое количество белка, при этом плотность мочи снижена или повышена - это зависит от стадии заболевания.
- Проба Зимницкого. Суточный объём мочи и её плотность снижены или увеличены. Увеличение количества мочи и снижение плотности говорят о стадии декомпенсации заболевания.
- Биохимический анализ крови. Наблюдается снижение белковых фракций (гипопротеинемия и диспротеинемия), наличие С-реактивного белка, сиаловых кислот, высокий уровень холестерина и азотистых соединений (в стадии декомпенсации).
- Иммунограмма крови. В анализе определяются повышение титра антител к стрептококку (антистрептолизина, антигиалуронидазы, антистрептокиназы, антидезоксирибонуклеазы), увеличение уровня иммуноглобулинов, снижение факторов комплемента (протеинов, участвующих в формировании иммунного ответа организма при взаимодействии антител и антигенов).
- Микроскопический анализ образца почечной ткани, взятого при биопсии. Метод позволяет оценить структурные изменения в почечных клубочках, что важно для назначения адекватной терапии. Обнаруживают признаки разрастания (пролиферации) клубочковых структур, их инфильтрации иммунными клетками - моноцитами и нейтрофилами, наличие отложений в клубочках ИК (иммунных комплексов).

Анализ мочи при гломерулонефрите показывает отклонения от нормы и позволяет определить стадию заболевания
Инструментальное обследование больного включает следующие процедуры:
- Эхографию (УЗИ) почек. Обнаруживается уменьшение размеров почек из-за склерозирования паренхимы.
- Экскреторную (внутривенную) урографию. Метод, который заключается во введении в кровь пациента специального рентгеноконтрастного вещества с последующим проведением серии снимков, демонстрирующих способность почек накапливать и выводить это вещество. Таким образом оценивается степень нарушения фильтрующих и концентрационных функций почек.
- Ультразвуковую доплерографию почечных сосудов. Применяется для оценки нарушений почечного кровотока.
- Динамическую нефросцинтиграфию - радионуклидное сканирование почек. Позволяет оценить структурные и функциональные нарушения в этих органах.
- Биопсию почки - необходима для оценки деструктивных изменений в поражённом органе на клеточном уровне.

Чтобы оценить изменения структуры почек, проводят ультразвуковое исследование
Для выявления изменений со стороны других органов дополнительно могут быть назначены УЗИ сердца и плевральных полостей, ЭКГ, осмотр глазного дна.
Хронический гломерулонефрит следует дифференцировать с такими патологиями, как:
- хронический пиелонефрит;
- поликистоз почек;
- нефротический синдром;
- амилоидоз почек;
- нефролитиаз;
- сердечные патологии с артериальной гипертензией;
- туберкулёз почек.
Видео: диагностика хронического гломерулонефрита
Принципы лечения
Уход и особенности лечения зависят от клинической формы патологии, скорости её прогрессирования и наличия осложнений. В любом случае врачи рекомендуют соблюдать щадящий режим, исключить переохлаждения, переутомления, вредности, связанные с профессиональной деятельностью.
В период обострения требуется прохождение полного стационарного курса лечения, соблюдение строгого постельного режима и диеты. Постельный режим необходим для того, чтобы снизить нагрузку на почки. Снижение физической активности замедляет процессы метаболизма, что необходимо для угнетения образования токсических азотистых соединений - продуктов белкового обмена.
Во время ремиссии проводят поддерживающую амбулаторную терапию, санацию очагов инфекции, провоцирующих появление воспалительного процесса в почечных клубочках (лечение больных зубов, удаление аденоидов, миндалин, купирование воспаления в придаточных пазухах носа). Рекомендуется санаторное лечение на климатических курортах.

В период ремиссии больной хроническим гломерулонефритом должен периодически посещать ЛОРа и стоматолога, чтобы вовремя купировать воспаление в очагах инфекции
Применение медикаментов
Основу лекарственной терапии составляют иммуносупрессоры, то есть средства, подавляющие иммунную реактивность организма. Снижая активность иммунитета, такие препараты угнетают развитие деструктивных процессов в гломерулах. Помимо иммуносупрессивной терапии, применяют также симптоматические средства.
Основное лечение - подавление иммунитета. С этой целью используют:
- стероидные препараты: Преднизолон или Триамцинолон в индивидуальной дозировке, в период обострения - пульс-терапия, то есть краткосрочное введение сверхвысоких доз Преднизолона или Метилпреднизолона;
- цитостатики:
- Циклоспорин;
- Имуран;
- Циклофосфамид;
- иммунодепрессанты:
- Делагил;
- Плаквенил.
Симптоматическое лечение:
- препараты для снижения артериального давления:
- Капотен;
- Эналаприл;
- Резерпин;
- Кристепин;
- Раунатин;
- Коринфар;
- при очень тяжёлой гипертензии:
- Исмелин;
- Изобарин;
- для лечения эклампсии (судорожного синдрома) в период обострения - 25% раствор сульфата магния;
- при очень тяжёлой гипертензии:
- диуретики (мочегонные) для выведения лишней жидкости:
- Гипотиазид;
- Верошпирон;
- Лазикс (Фуросемид);
- Альдактон;
- Урегит;
- антикоагулянты и антиагреганты для улучшения текучести крови и профилактики образования тромбов в сосудистой сети клубочков:
- Фениндион;
- Дипиридамол;
- Тиклид;
- нестероидные противовоспалительные препараты для обезболивания и подавления медиаторов воспаления вследствие иммунного ответа:
- Индометацин (Метиндол);
- Ибупрофен.
Для санации инфекционного очага применяют антибиотики. Антибактериальная терапия подбирается индивидуально с учётом переносимости препарата пациентом и чувствительности бактериального возбудителя.
Фотогалерея: препараты для лечения заболевания
 Эуфиллин применяют для улучшения почечного кровотока
Эуфиллин применяют для улучшения почечного кровотока
 Преднизолон является основой супрессивной терапии хронического гломерулонефрита
Преднизолон является основой супрессивной терапии хронического гломерулонефрита
 Фуросемид - сильное мочегонное срество, применяют при выраженных отёках
Фуросемид - сильное мочегонное срество, применяют при выраженных отёках
 Нифедипин - препарат для снижения артериального давления
Нифедипин - препарат для снижения артериального давления
 Хлорамбуцил относится к цитостатикам, его применяют для угнетения аутоиммунных реакций
Хлорамбуцил относится к цитостатикам, его применяют для угнетения аутоиммунных реакций
 Гепарин разжижает кровь, что предотваращает микротромбирование клубочковых сосудов
Гепарин разжижает кровь, что предотваращает микротромбирование клубочковых сосудов
 Индометацин подавляет воспалительный процесс
Индометацин подавляет воспалительный процесс
Питание при хроническом гломерулонефрите
При заболевании назначается диета №7 и её подвиды (7А, 7Б и 7Г) в зависимости от активности патологического процесса.
Диетический стол направлен на такие аспекты:
- максимальное облегчение работы почек;
- усиление выведения токсических метаболитов из организма;
- улучшение диуреза и ликвидацию отёков, что особенно актуально при нефротической и смешанной формах;
- нормализацию артериального давления и стимуляцию микроциркуляции в почках.
Пищу необходимо принимать малыми порциями 5–6 раз в день. При гломерулонефрите очень важно максимально снизить потребление соли и жидкости. Ограничение белков необходимо только в случае развития гиперазотемии, то есть чрезмерного накопления к крови азотистых соединений. Из питания исключаются:
- острые, трудноусвояемые, слишком жирные продукты;
- пища, богатая щавелевой кислотой и эфирными маслами;
- соусы, специи;
- копчёности, колбасные изделия;
- соленья, маринады;
- сдоба, шоколад;
- фастфуд.

Из питания должны быть исключены вредные для почек продукты
Питание должно иметь нормальную калорийность (2700–2900 ккал в день), быть витаминизированным, богатым микроэлементами, особенно калием и кальцием.
Хронический процесс без осложнений требует постоянного применения диеты №7 с нормальным содержанием белков (1 г на 1 кг массы тела), углеводов и жиров, ограничением соли до 3–5 г и жидкости до 0,8–1,0 литра в день. В стадии обострения применяется диета №7 Б с ограничением белковой пищи, строгим учётом жидкости (на 200 мл больше выделенной мочи накануне) и ограничением соли до 2 г (в продуктах), то есть еду не солят. При хроническом гломерулонефрите в стадии декомпенсации нужна диета №7 А со снижением калорийности пищи на треть от нормы, минимальным содержанием белков, полным ограничением натрия и жидкости как при диете 7 Б.
В основе питания должны быть овощные, молочные, крупяные блюда. Пища должна готовиться посредством запекания, отваривания, тушения.

Основу питания при хроническом гломерулонефрите должны составлять крупяные, овощные блюда, супы, салаты
Примерное меню при хроническом гломерулонефрите - таблица
| Приём пищи | Завтрак | Второй завтрак (ланч) | Обед | Полдник | Ужин |
| Варианты блюд (на выбор) |
|
|
|
|
|
Физиотерапия
Физиотерапевтические процедуры назначаются в период ремиссии и направлены на улучшение обменных процессов, кровообращения и купирование воспаления.
Применяют такие методы:
- электрофорез на область почек с Эуфиллином, глюконатом кальция, антисептическими и антигистаминными препаратами;
- УВЧ для ликвидации воспалительного процесса;
- СМВ-терапию - воздействие электромагнитным полем с определённой частотой и длиной волны для улучшения микроциркуляции и устранение воспалительной реакции;
- индуктотермию - применение высокочастотного магнитного поля для нормализации кровообращения в клубочках;
- облучение поясницы инфракрасными лучами (лампой Соллюкс) для улучшения кровотока в канальцах почек.

Физиопроцедуры при хроническом гломерулонефрите направлены на устранение воспаления и нормализацию кровообращения в почках
Хирургические методы
Гломерулонефрит сам по себе не требует оперативного вмешательства. Помощь хирургов может понадобиться при тяжёлых осложнениях - нефросклерозе (сморщивании почки), приводящему к хронической уремии. В таком случае проводится регулярный гемодиализ, а при его недостаточной эффективности - пересадка почки. Однако гломерулонефрит может рецидивировать даже в трансплантированном органе.
Народные методы лечения
Использовать только методы народной медицины вместо традиционного лечения нельзя. Гломерулонефрит - это тяжёлая патология, приводящая к серьёзным последствиям, вплоть до летального исхода. Об этом нужно помнить и не пренебрегать назначенными лекарствами. Применение трав также стоит оговорить с лечащим врачом, так как некоторые растения, традиционно используемые народниками в терапии почечных недугов, при воспалении клубочков применять нельзя. К таким травам относятся медвежьи ушки (толокнянка) и полевой хвощ, которые обладают сильным мочегонным действием, но могут усиливать гематурию.
При хроническом воспалении облегчат состояние больного такие средства:
- Противовоспалительный, мочегонный сбор:
- В равных частях взять берёзовые листья, плоды шиповника, измельчённые корни петрушки, стальника и любистка, семена аниса.
- Отобрать 1 большую ложку смеси и залить стаканом холодной воды на 40 минут.
- Поставить на водяную баню и кипятить 15 минут.
- Остудить и процедить.
- Пить отвар маленькими порциями в течение дня.
- Почечный чай от отёков:
- Столовую ложку травы ортосифона тычиночного залить водой (200 мл).
- Заваривать на водяной бане 10 минут.
- Настоять до остывания и процедить.
- Пить средство по 100 мл два раза в день за полчаса до приёма пищи.
- Мочегонный сбор:
- В равных пропорциях нужно взять траву яснотки, листья чёрной смородины, крапивы двудомной, цветки василька и корень петрушки.
- Все компоненты измельчить, перемешать, отобрать столовую ложку смеси и залить водой (250 мл).
- Кипятить на водяной бане 15 минут.
- Перелить в термос и настаивать 1,5 часа.
- Процедить и долить до первоначального объёма кипячёной водой.
- Пить по 50 мл 4 раза в день перед едой.
- Сбор для улучшения обменных процессов и снятия воспаления:
- Плоды можжевельника и хмеля, листья берёзы и смородины взять по 1 ложке.
- К ним добавить по 2 ложки листьев брусники и подорожника, по 4 ложки ягод земляники и плодов шиповника.
- Всё измельчить.
- Отобрать 2 ложки сбора, залить водой (600 мл) и держать на водяной бане 20 минут.
- Процедить и принимать по 100 мл трижды в день в тёплом виде.
В качестве мочегонного и противовоспалительного средства можно использовать настой цвета бузины (1 ложка на стакан кипятка). Для выведения лишней жидкости рекомендуют кукурузные рыльца, а при высоком уровне азота в крови - аптечную спиртовую настойку бобов леспедецы (Леспенефрил). Настойку принимают по 1 чайной ложке 2 раза в день.
Фотогалерея: растения для лечения заболевания
 Ортосифон тычиночный рекомендуется при нефротической форме гломерулонефрита для эффективного снятия отёков
Ортосифон тычиночный рекомендуется при нефротической форме гломерулонефрита для эффективного снятия отёков
 Ягоды земляники очищают кровь, снимают воспаление, нормализуют обмен веществ
Ягоды земляники очищают кровь, снимают воспаление, нормализуют обмен веществ
 Кукурузные рыльца - проверенное временем мочегонное средство
Кукурузные рыльца - проверенное временем мочегонное средство
 Плоды шиповника оказывают общеукрепляющее и противовоспалительное действие
Плоды шиповника оказывают общеукрепляющее и противовоспалительное действие
 Леспедеца - растение, способное снизить уровень азота в крови
Леспедеца - растение, способное снизить уровень азота в крови
 Лист брусники - сильное мочегонное и противовоспалительное средство
Лист брусники - сильное мочегонное и противовоспалительное средство
 Листья берёзы обладают мягким мочегонным и противовоспалительным действием
Листья берёзы обладают мягким мочегонным и противовоспалительным действием
 Плоды можжевельника эффективно снимают воспаление и нормализуют диурез
Плоды можжевельника эффективно снимают воспаление и нормализуют диурез
 Корень петрушки обладает мочегонными и противовоспалительными свойствами
Корень петрушки обладает мочегонными и противовоспалительными свойствами
Прогноз и осложнения заболевания
Активное лечение патологии позволяет свести к минимуму проявления болезни (отёки, гипертензию), значительно отсрочить развитие хронической почечной недостаточности и продлить жизнь больному. Все пациенты с хроническим воспалением клубочков состоят на диспансерном учёте пожизненно.
Прогноз лечения зависит от формы болезни: латентная имеет самый благоприятный прогноз, гематурическая и гипертензивная - более серьёзный, а наиболее неблагоприятный - смешанная и нефротическая формы.
Осложнения, отягчающие прогноз:
- тромбоэмболия;
- плевропневмония;
- пиелонефрит;
- почечная эклампсия.
Хронический гломерулонефрит приводит к сморщиванию органа и развитию хронической недостаточности почек, что чревато уремией, при которой больной должен регулярно проходить процедуру гемодиализа. При патологии больному дают инвалидность, группа которой зависит от степени нарушения почечных функций.
Профилактика
Факторами, провоцирующими развитие необратимых изменений в почках, чаще всего являются стрептококковые и вирусные инфекции, а также влажные переохлаждения. Поэтому нужно свести к минимуму их воздействие. Чтобы предотвратить развитие болезни, необходимо:
- вести здоровый образ жизни;
- закаляться;
- вовремя лечить инфекционные заболевания и патологии мочеполовой системы;
- рационально питаться.
Гломерулонефрит накладывает серьёзный отпечаток на качество жизни человека. Хроническое воспаление почечных клубочков невозможно вылечить полностью, но можно достичь стойкой ремиссии и значительно отсрочить последствия болезни. Для этого необходимо полностью проходить курсы терапии, соблюдать диету и не отказываться от противорецидивного лечения, в том числе сеансов физиотерапии и посещения санаторно-курортных учреждений.
Гломерулонефрит
Гломерулонефритом являются иммуновоспалительные заболевания спреимущественным поражением клубочков почек, а также с вовлечением канальцев и межуточной (интерстициальной) ткани.
Гломерулонефрит по механизму развития относится к группе инфекционно-аллергических заболеваний. Термин «инфекционно-аллергический» отражает формирование инфекционной аллергии в сочетании с различными неиммунными повреждениями органа. Существуют и аутоиммунные формы заболевания, которые обусловлены повреждением почечной ткани аутоантителами, т.е. антителами к собственному органу.
Гломерулонефрит является самостоятельным заболеванием, но может встречаться и при многих системных заболеваниях, таких как системная красная волчанка, геморрагический васкулит, инфекционный эндокардит и др.
Распространенность гломерулонефрита
Гломерулонефрит - это одно из самых частых заболеваний почек у детей, приводящих к развитию хронической почечной недостаточности и ранней инвалидизации. По распространенности он является вторым после инфекции мочевыводящих путей среди приобретенных заболеваний почек в детском возрасте.
Острый гломерулонефрит может развиться в любом возрасте, однако большинство больных составляют лица до 40 лет.
Причины гломерулонефрита
Развитие гломерулонефрита связано с острыми и хроническими заболеваниями различных органов, главным образом стрептококковой природы.
Наиболее частыми причинами гломерулонефрита являются:
скарлатина;
гнойные поражения кожи (стрептодермии);
пневмонии;
Причиной развития гломерулонефрита может послужить и ОРВИ, корь, ветряная оспа.
К числу этиологических факторов относится и охлаждение организма во влажной среде («окопный» нефрит). Охлаждение вызывает рефлекторные расстройства кровоснабжения почек и влияет на течение иммунологических реакций.
Существуют сообщения о причинной роли таких микроорганизмов, как Staphylococcus aureus, Streptococcus pneumoniae, Neisseria meningitidis, плазмодия малярии, Toxoplasma gondii и некоторых вирусов.
Обычно началу болезни на 1-3 неделе предшествует стрептококковая инфекция в виде фарингита, тонзиллита, скарлатины, кожных поражений - импетиго-пиодермии. При этом установлено, что острый гломерулонефрит вызывают, как правило, лишь «нефритогенные» штаммы b-гемолитического стрептококка группы А.
Считается, что если вспышка стрептококковой А-инфекции в детском коллективе вызвана нефритогенными штаммами, то нефритом заболевают 3-15 % инфицированных детей, хотя среди окружающих заболевшего ребенка взрослых и детей примерно у 50 % обнаруживают изменения в моче, т.е. они, вероятно, переносят торпидный (малосимптомный, бессимптомный) нефрит.
Среди детей, переболевших скарлатиной, у 1 % развивается острыйгломерулонефрит при лечении в стационаре и у 3-5 % детей, лечившихся дома. Респираторная вирусная инфекция у ребенка с хроническим тонзиллитом или носительством кожного нефритогенного стрептококка А может привести к активации инфекции и обусловить возникновение острого гломерулонефрита.
Патогенез
Развитие гломерулонефрита всегда связано с хронической или острой инфекцией, локализующейся в различных органах и как правило имеющая стрептококковую природу. Наиболее часто гломерулонефрит развивается на фоне Staphylococcus aureus, Neisseria meningitidis, Streptococcus pneumoniae, Toxoplasma gondii, плазмодии малярийной инфекции, а также инвазии некоторых вирусов. В некоторых случаях, гломерулонефрит развивается в результате вакцинации, отравлении химическими веществами или употребление продуктов содержащих консерванты.
Ведущим иммунопатологическим процессом при гломерулонефрите считается образование в крови или почках, так называемых иммунных комплексов. При чём, главным антигеном обычно является эндострептолизин А нефритогенных стрептококков. В самом начале болезни в крови образуется типичная картина: повышение иммунных комплексов и понижение CЗ-комплемента, при этом С1, С2 и С4 остаются в норме. Плюс в сыворотке крови обнаруживается повышение антител к О-ан-тистрептолизины (стрептолизину-0), анти-NADаза B (дезоксирибонуклеазе В) или же анти-NADаза (никотинамидадениннуклеотидазе) стрептококков. При биопсии почки на первом этапе заболевания, примерно с 28-го дня и по 42-ой день, в исследуемом материале обнаруживается поражение клубочков от 80 и до 100%. вдоль базальных мембран клубочковых капилляров и мезангии образуются комковатые гранулярные депозиты из иммуноглобулина G и СЗ-комплемента. У трети пациентов обнаруживают тубулоинтерстициальный компонент. Следует отметить, что при остром форме заболевания образуется характерная картинапролиферативного эндокапиллярного гломерулонефрита. Однако, уже спустя максимум два с половиной месяца данные депозиты уже не обнаруживаются. Однако, толщина мезангиального матрикса и количество мезангиальных клеток может оставаться высоким на протяжении нескольких лет. Гломерулонефритом может заболеть практически любой человек, но наиболее подвержены ему мужчины в возрасте до сорока лет и дети. При этом, у детей гломерулонефрит является самым частых из всем заболеваний почек, который приводит к развитию почечной недостаточности и/или ранней инвалидности и по распространённости стоит на втором месте, уступая лишь инфекциям мочевыводящих путей.
Симптомы гломерулонефрита
Острый диффузный гломерулонефрит развивается через 6-12 дней после инфекции, обычно стрептококковой (ангина , тонзиллит, пиодермия); наиболее нефритогенен b-гемолитический стрептококк группы А, особенно штаммы 12 и 49. Характерны следующие симптомы:
олигурия;
повышение артериального давления.
гематурия (часто макрогематурия);
У детей острый гломерулонефрит обычно имеет циклическое течение, с бурным началом, в большинстве случаев заканчивается выздоровлением. У взрослых чаще встречается стертый вариант с изменениями мочи без общих симптомов, постепенно принимающий хроническое течение.
Первые признаки острого гломерулонефрита появляются через 1-3 недели после инфекционного заболевания или воздействия других факторов. Начинается болезнь общей слабостью, головной болью , тошнотой, болью в пояснице, познабливанием, снижением аппетита. Могут быть подъемы температуры тела до очень высоких цифр. Отмечаются бледность лица, отечность век, резкое уменьшение количества выделяемой мочи.
Уменьшение объема мочи может длится 3-5 дней, после чего диурез увеличивается, но относительная плотность мочи, по данным анализов, снижается.
Другим характерным признаком является наличие крови в моче - гематурия. Моча приобретает цвет «мясных помоев» или становится темно-коричневой либо черной. В случаях микрогематурии цвет мочи может не меняться. В начале болезни преобладают свежие эритроциты, в дальнейшем выделяются преимущественно выщелочные.
Отеки - один из наиболее характерных симптомов гломерулонефрита . Они располагаются обычно на лице, появляются утром, к вечеру уменьшаются. До развития видимых отеков около 2-3 л. жидкости может задерживаться в мышцах, подкожной клетчатке. У полных детей в дошкольном возрасте отеки установить труднее, иногда их определяют только по некоторому уплотнению подкожной клетчатки.
Гипертония (повышение артериального давления) наблюдается примерно в 60% случаев заболевания. При тяжелом течении гломерулонефрита повышение артериального давления может длиться несколько недель. Поражение сердечно-сосудистой системы при остром течении гломерулонефрита отмечается у 80-85% детей.
Может быть увеличение печени, изменения функции центральной нервной системы.
При благоприятном течении заболевания и своевременной диагностике и лечении через 2-3 недели исчезают отеки, нормализуется артериальное давление. Обычно выздоровление при остром гломерулонефрите происходит через 2-2,5 месяца.
Различают две наиболее характерные формы острого гломерулонефрита :
Циклическая форма (начинается бурно)
Латентная форма (характеризуется постепенным началом) встречается нередко, и диагностика ее имеет большое значение, так как часто при этой форме заболевание становится хроническим.
Всякий острый гломерулонефрит , не закончившийся бесследно в течение года, нужно считать перешедшим в хронический.
Выделяют следующие клинические формы хронического гломерулонефрита :
Нефротическая форма - наиболее частая форма первичного нефротического синдрома.
Гипертоническая форма. Длительное время среди симптомов преобладает артериальная гипертензия, тогда как мочевой синдром мало выражен.
Смешанная форма. При этой форме одновременно имеются нефротический и гипертонический синдромы.
Латентная форма. Это довольно часто возникающая форма; проявляется обычно лишь слабо выраженным мочевым синдромом без артериальной гипертензии и отеков.
Выделяют и гематурическую форму, так как в ряде случаев хронический гломерулонефрит может проявляться гематурией без значительной протеинурии и общих симптомов.
Все формы хронического гломерулонефрита могут периодически давать рецидивы, весьма напоминающие или полностью повторяющие картину первой острой атаки диффузного гломерулорефрита. Особенно часто обострения наблюдаются осенью и весной и возникают через 1-2 суток после воздействия раздражителя, чаще всего стрептококковой инфекции.
Осложнения при гломерулонефрите
При остром диффузном гломерулонефрите могут наблюдаться следующие осложнения:
Острая сердечная недостаточность (в менее чем 3% случаев);
Острая почечная недостаточность (у 1% больных);
Острая почечная гипертензивная энцефалопатия (преэклампсия, эклампсия);
Кровоизлияние в головной мозг;
Острые нарушения зрения (переходящая слепота);
Переход в хронический диффузный гломерулонефрит .
Одним из факторов хронизации воспалительного процесса в почках может служить так называемая гипопластическая дисплазия почки, т.е. отставание развития почечной ткани от хронологического возраста ребенка.
При прогрессирующеем течении, неотвечающий на активную иммунодепрессивную терапию, хронический диффузный гломерулонефрит переходит в свою конечную стадию - вторично-сморщенную почку.
Гломерулонефрит - это одно из самых частых заболеваний почек у детей, приводящих к развитию хронической почечной недостаточности и ранней инвалидизации.
Диагностика гломерулонефрита
Диагноз острого гломерулонефрита основывается на появлении у лиц молодого возраста после перенесенной ангины или ОРВИ - отеков, головной боли, артериальной гипертензии и результатах нижеследующих лабораторных анализов.
Характерными признаками гломерулонефрита являются:
Гематурия - наличие крови в моче. Моча приобретает цвет «мясных помоев» или становится темно-коричневой либо черной. В случаях микрогематурии цвет мочи может не меняться. В начале болезни преобладают свежие эритроциты, в дальнейшем выделяются преимущественно выщелочные.
Протеинурия (альбуминурия) обычно умеренная (до 3-6%), держится 2-3 недели.
При микроскопии мочевого осадка обнаруживаются гиалиновые и зернистые цилиндры, при макрогеметурии - эритроцитарные.
Исследование клиренса эндогенного креатинина выявляет снижение фильтрационной способности почек.
Проба Зимницкого обнаруживает снижение диуреза, никтурию. Высокая относительная плотность мочи свдетельствует о сохраненной концентрационной способности почек.
В крови повышается содержание остаточного азота (острая азотемия), мочевины, титр АСЛ-О и АСГ. Содержание креатинина, холестерина увеличено.
При исследовании равновесия кислот и оснований в крови - ацидоз; выявляется снижение альбуминов , повышение альфа- и бета-глобулинов.
В крови отмечается лейкоцитоз, ускоренная СОЭ.
В сомнительных случаях производится биопсия почки, с последующим морфологическим исследованием биоптического материала.
Лечение гломерулонефрита
Госпитализация в нефрологическое отделение
Постельный режим
Диета №7а: ограничение белков, соль ограничивают при отёках, артериальной гипертензии
Антибиотики (при остром постстрептококковом гломерулонефрите или наличии очагов инфекции)
Иммунодепрессанты и глюкокортикоиды неэффективны при постинфекционном, постстрептококковом остром гломерулонефрите. Иммунодепрессивная терапия - глюкокортикоиды и цитостатики - при обострении хронического гломерулонефрита. Глюкокортикоиды показаны при мезангиопролиферативном хроническом гломерулонефрите и хроническом гломерулонефрите с минимальными изменениями клубочков. При мембранозном хроническом гломерлонефрите эффект нечёткий. При мембранопролиферативном хроническом гломерулонефрите и фокально-сегментарном гломерулосклерозе глюкокортикоиды малоэффективны. Преднизолон назначают по 1 мг/кг/ сут внутрь в течение 6-8 нед с последующим быстрым снижением до 30 мг/сут (по 5 мг/нед), а затем медленным (2,5-1,25 мг/нед) вплоть до полной отмены. Пульс-терапию преднизолоном проводят при высокой активности ХГН в первые дни лечения - по 1000 мг в/в капельно 1 р/сут 3 дня подряд. После снижения активности хронического гломерулонефрита возможно ежемесячное проведение пульс-терапии до достижения ремиссии.
Цитостатики (циклофосфамид по 2-3 мг/кг/сут внутрь или в/м или в/в, хлорамбуцил по 0,1-0,2 мг/кг/сут внутрь, в качестве альтернативных препаратов: циклоспорин - по 2,5-3,5 мг/кг/сут внутрь, азатиоприн по 1,5-3 мг/кг/сут внутрь) показаны при активных формах хронического гломерулонефрита с высоким риском прогрессирования почечной недостаточности, а также при наличии противопоказаний для назначения глюкокртикоидов, неэффективности или появлении осложнений при применении последних (в последнем случае предпочитают сочетанное применение, позволяющее снизить дозу глюкокортикоидов). Пульс-терапия циклофосфамидом показана при высокой активности хронического гломерулонефрита либо в сочетании с пульс-терапией преднизолоном (или на фоне ежедневного приёма преднизолона), либо изолированно без дополнительного назначения преднизолона; в последнем случае доза циклофосфамида должна составлять 15 мг/кг (или 0,6- 0,75 г/м2 поверхности тела) в/в ежемесячно:
Одновременное применение глюкокортикоидов и цитостатиков считают эффективнее монотерапии глюкокортикоидами. Общепринято назначать иммунодепрессивные препараты в сочетании с антиагрегантами, антикоагулянтами - так называемые многокомпонентные схемы: 3-компонентная схема (без цитостатиков): преднизолон 1 - 1,5 мг/кг/сут внутрь 4-6 нед, затем 1 мг/кг/сут через день, далее снижают на 1,25- 2,5 мг/нед до отмены + гепарин по 5000 ЕД 4 р/сут в течение 1 -2 мес с переходом на фениндион или ацетилсалициловую кислоту в дозе 0,25-0,125 г/сут, или сулодексид в дозе 250 ME 2 раза/сут внутрь + Дипиридамол по 400 мг/сут внутрь или в/в. 4-компонентная схема Кинкайд-Смит : преднизолон по 25-30 мг/сут внутрь в течение 1-2 мес, затем снижение дозы на 1,25-2,5 мг/нед до отмены + Циклофосфамид по 100-200 мг в течение 1 - 2 мес, затем половинная доза до достижения ремиссии (циклофосфамид можно заменить на хлорамбуцил или азатиоприн) + Гепарин по 5000 ЕД 4 р/сут в течение 1-2 мес с переходом на фениндион или ацетилсалициловую кислоту, или сулодексид + Дипиридамол по 400 мг/сут внутрь или в/в. Схема Понтичелли: начало терапии с преднизолона - 3 дня подряд по 1000 мг/сут, следующие 27 дней преднизолон 30 мг/сутки внутрь, 2-й мес - хлорамбуцил 0,2 мг/кг (чередование преднизолона и хлорбутина). Схема Стейнберга - пульс-терапия циклофосфамидом: 1000 мг в/в ежемесячно в течение года. В последующие 2 года - 1 раз в 3 мес. В последующие 2 года - 1 раз в 6 мес.
Антигипертензивная терапия: каптоприл по 50-100 мг/сут, эналаприл по 10-20 мг/сут, рамиприл по 2,5-10 мг/сут
Диуретики - гидрохлоротиазид, фуросемид, спиронолактон
Антиоксидантная терапия (витамин Е), однако убедительные доказательства её эффективности отсутствуют.
Гиполипидемические препараты (нефротический синдром): симвастатин, ловастатин, флувастатин, аторвастатин в дозе 10-60 мг/сут в течение 4-6 недс последующим снижением дозы.
Антиагреганты (в сочетании с глюкокортикоидами, цитостатиками, антикоагулянтами; см. выше). Дипиридамол по 400-600 мг/сут. Пентоксифиллин по 0,2-0,3 г/сут. Тиклопидин по 0,25 г 2 р/сут
Плазмаферез в сочетании с пульс-терапией преднизолоном и/или циклофосфамидом показан при высокоактивных хронических гломерулонефритах и отсутствии эффекта от лечения этими препаратами.
Хирургическое лечение. Трансплантация почки в 50% осложняется рецидивом в трансплантате, в 10% - реакцией отторжения трансплантата.
Лечение отдельных морфологических форм
Мезангиопролиферативный хронический гломерулонефрит
При медленно прогрессирующих формах, в т.ч. при IgA-нефрите, необходимости в иммунодепрессивной терапии нет. При высоком риске прогрессирования - глюкокортикоиды и/или цитостатики - 3- и 4-компонентные схемы. Влияние иммунодепрессивной терапии на отдалённый прогноз остаётся неясным.
Мембранозный хронический гломерулонефрит
Сочетанное применение глюкокортикоидов и цитостатиков. Пульс-терапия циклофосфамидом по 1000 мг в/в ежемесячно. У больных без нефротического синдрома и нормальной функцией почек - ингибиторы АПФ.
Мембранопролиферативный (мезангиокапиллярный) хронический гломерулонефрит
Лечение основного заболевания. Ингибиторы АПФ. При наличии нефротического синдрома и снижении функций почек оправдана терапия глюкокртикоидами и циклофосфамидом с добавлением антиагрегантов и антикоагулянтов.
Хронический гломерулонефрит с минимальными изменениями
Преднизолон по 1 - 1,5 мг/кг в течение 4 нед, затем - по 1 мг/кг через день ещё 4 нед. Циклофосфамид или хлорамбуцил при неэффективности преднизолона или невозможности его отменить из-за рецидивов. При продолжающихся рецидивах нефротического синдрома - циклоспорин по 3-5 мг/кг/сут (детям по 6 мг/м2) 6-12 мес после достижения ремиссии.
Фокально-сегментарный гломерулосклероз
Иммунодепрессивная терапия недостаточно эффективна. Глюкокртикоиды назначают длительно - до 16-24 нед. Больным с нефротическим синдромом назначают преднизолон по 1 - 1,2 мг/кг ежедневно 3-4 мес, затем через день ещё 2 мес, затем дозу снижают вплоть до отмены. Цитостатики (циклофосфамид, циклоспорин) в сочетании с глюкокортикоидами.
Фибропластический хронический гломерулонефрит
При очаговом процессе лечение проводят согласно той морфологической форме, которая привела к его развитию. Диффузная форма - противопоказание к активной иммунодепрессивной терапии.
Лечение по клиническим формам проводят при невозможности выполнения биопсии почек.
Латентная форма гломерулонефрита. Активная иммунодепрессивная терапия не показана. При протеинурии >1,5 г/сут назначают ингибиторы АПФ.
Гематурическая форма гломерулонефрита. Непостоянный эффект от преднизолона и цитостатиков. Больным с изолированной гематурией и/или небольшой протеинурией - ингибиторы АПФ и дипиридамол.
Гипертоническая форма гломерулонефрита. Ингибиторы АПФ; целевой уровень АД - 120-125/80 мм рт.ст. При обострениях применяют цитостатики в составе 3-компонентной схемы. Глюкокортикоиды (преднизолон 0,5 мг/кг/сут) можно назначать в виде монотерапии или в составе комбинированных схем.
Нефротическая форма гломерулонефрита - показание к назначению 3- или 4-компонентной схемы
Смешанная форма - 3- или 4-компонентная схема лечения.
– это прогрессирующее диффузное иммуновоспалительное поражение клубочкового аппарата почек с исходом в склероз и почечную недостаточность. Может протекать малосимптомно, включать повышение артериального давления, отеки, нарушения общего состояния. В диагностике применяют клиническое и биохимическое исследование мочи, УЗИ почек, морфологическое исследование почечной ткани (биопсию), экскреторную урографию, ренографию. Лечение включает регуляцию питания, кортикостероидную, иммуносупрессивную, антикоагулянтную, диуретическую, гипотензивную терапию.
У части пациентов хронический гломерулонефрит обусловлен наследственной предрасположенностью (дефектами в системе клеточного иммунитета или комплемента) или врожденными почечными дисплазиями. Также к неинфекционным факторам относят аллергические реакции на вакцинацию , алкогольную и лекарственную интоксикацию. Вызывать диффузное поражение нефронов могут другие иммуновоспалительные заболевания – геморрагический васкулит , ревматизм , системная красная волчанка, септический эндокардит и т. д. Возникновению патологии способствуют охлаждение и ослабление общей сопротивляемости организма.
Патогенез
В патогенезе хронического гломерулонефрита ведущая роль принадлежит иммунным нарушениям. Экзогенные и эндогенные факторы вызывают образование специфических ЦИК, состоящих из антигенов, антител, комплемента и его фракций (С3, С4), которые осаждаются на базальной мембране клубочков и вызывают ее повреждение. При хроническом гломерулонефрите поражение клубочков носит интракапиллярный характер, нарушающий процессы микроциркуляции с последующим развитием реактивного воспаления и дистрофических изменений.
Заболевание сопровождается прогрессирующим уменьшением веса и размеров почек, уплотнением почечной ткани. Микроскопически определяется мелкозернистая поверхность почек, кровоизлияния в канальцы и клубочки, потеря четкости мозгового и коркового слоя.
Классификация
В этиопатогенетическом отношении выделяют инфекционно-иммунные и неинфекционно-иммунные варианты хронического гломерулонефрита. По патоморфологической картине обнаруживаемых изменений различают минимальный, пролиферативный, мембранозный, пролиферативно-мембранозный, мезангиально-пролиферативный, склерозирующий типы болезни и фокальный гломерулосклероз. В течении патологии выделяют фазу ремиссии и обострения. По скорости развития заболевание может быть ускоренно прогрессирующим (в течение 2-5 лет) и медленно прогрессирующим (более 10 лет).
В соответствии с ведущим синдромом различают несколько форм хронического гломерулонефрита: латентную (с мочевым синдромом), гипертензионную (с гипертоническим синдромом), гематурическую (с преобладанием макрогематурии), нефротическую (с нефротическим синдромом), смешанную (с нефротически-гипертоническим синдромом). Каждая из форм протекает с периодами компенсации и декомпенсации азотовыделительной функции почек.
Симптомы хронического гломерулонефрита
Симптоматика обусловлена клинической формой заболевания. Латентная форма встречается у 45% пациентов, протекает с изолированным мочевым синдромом, без отеков и артериальной гипертензии . Характеризуется умеренной гематурией, протеинурией, лейоцитурией. Течение медленно прогрессирующее (до 10-20 лет), развитие уремии наступает поздно. При гематурическом варианте (5%) отмечается стойкая гематурия, эпизоды макрогематурии, анемия. Течение данной формы относительно благоприятное, уремия возникает редко.
Гипертензионная форма хронического гломерулонефрита развивается в 20% наблюдений и протекает с артериальной гипертонией при слабо выраженном мочевом синдроме. АД повышается до 180-200/100-120 мм рт. ст., нередко подвергается значительным суточным колебаниям. Наблюдаются изменения глазного дна (нейроретинит), гипертрофия левого желудочка, сердечная астма , как проявление левожелудочковой сердечной недостаточности . Течение данной формы длительное и неуклонно прогрессирующее с исходом в почечную недостаточность.
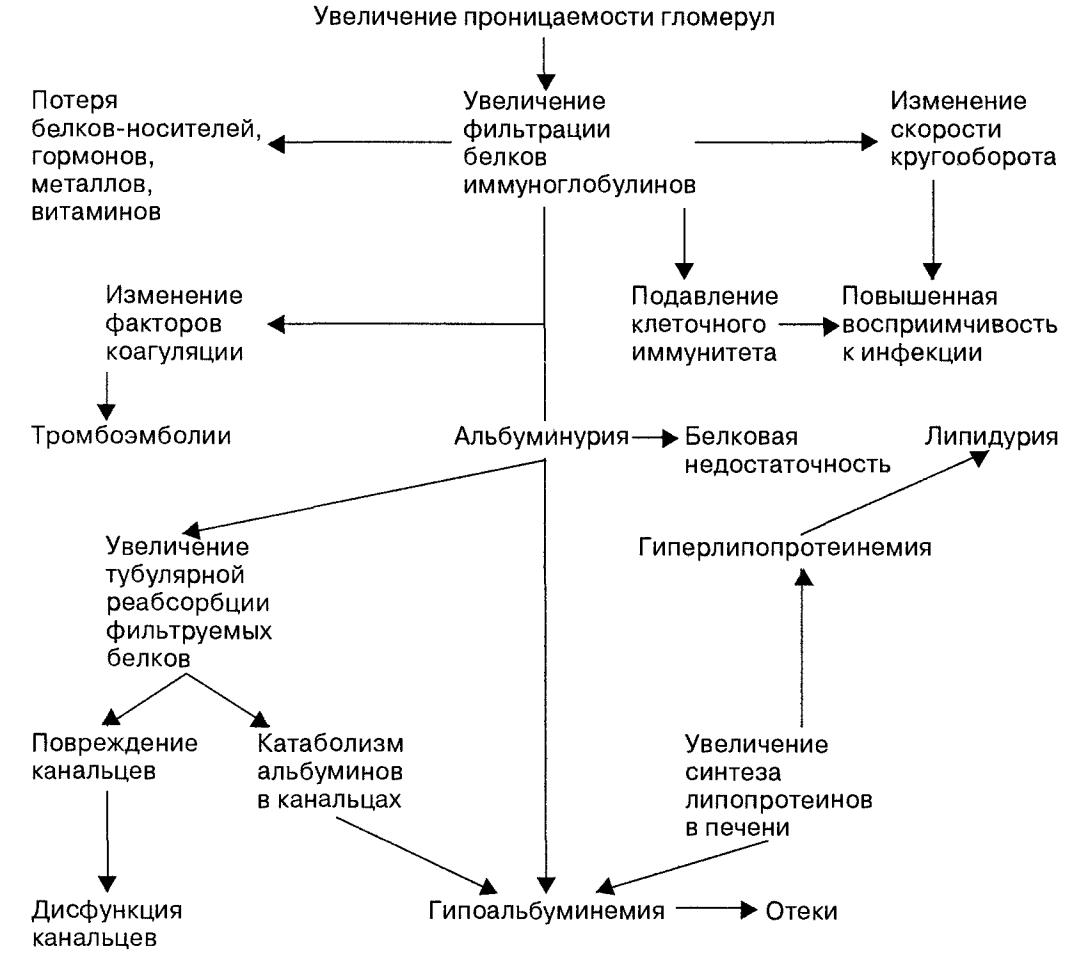
Нефротический вариант, встречающийся в 25% случаев, протекает с массивной протеинурией (свыше 3 г/сут.), стойкими диффузными отеками, гипо- и диспротеинемией, гиперлипидемией, водянкой серозных полостей (асцитом , гидроперикардом, плевритом) и связанных с ними одышкой, тахикардией , жаждой. Нефротический и гипертензивный синдромы составляют суть наиболее тяжелой, смешанной формы хронического гломерулонефрита (7% наблюдений), которая протекает с гематурией, выраженной протеинурией, отеками, артериальной гипертензией. Неблагоприятный исход определяется быстрым развитием почечной недостаточности.
Диагностика
Ведущими критериями диагностики служат клинико-лабораторные данные. При сборе анамнеза учитывается факт наличия хронических инфекций, перенесенного острого гломерулонефрита, системных заболеваний. Типичными изменениями общего анализа мочи служит появление эритроцитов, лейкоцитов, цилиндров, белка, изменение удельного веса мочи. Для оценки функции почек проводятся пробы Зимницкого и Реберга. В крови обнаруживается гипопротеинемия и диспротеинемия, гиперхолестеринемия, увеличивается титр антител к стрептококку (АСЛ-О, антигиалуронидаза, антистрептокиназа), снижается содержание компонентов комплемента (СЗ и С4), повышается уровень IgM, IgG, IgА.
УЗИ почек при прогрессирующем течении хронического гломерулонефрита обнаруживает уменьшение размеров органов за счет склерозирования почечной ткани. Экскреторная урография, пиелография , нефросцинтиграфия помогают оценить состояние паренхимы, степень нарушения функции почек. Для выявления изменений со стороны других систем проводится ЭКГ и ЭхоКГ, УЗИ плевральных полостей , осмотр глазного дна.
В зависимости от клинического варианта болезни требуется проведение дифференциальной диагностики с хроническим пиелонефритом, нефротическим синдромом, поликистозом почек , почечнокаменной болезнью , туберкулезом почек, амилоидозом почек , артериальной гипертензией. Для установления гистологической формы хронического гломерулонефрита и его активности, а также исключения патологии со сходными проявлениями проводится биопсия почки с морфологическим исследованием полученного образца почечной ткани.
Лечение хронического гломерулонефрита
Особенности терапии диктуются клинической формой заболевания, скоростью прогрессирования нарушений и наличием осложнений. Рекомендуется соблюдение щадящего режима с исключением переутомлений, переохлаждений, профессиональных вредностей. В периоды ремиссии требуется лечение хронических инфекций, поддерживающих течение процесса. Диета, назначаемая при хроническом гломерулонефрите, требует ограничения поваренной соли, алкоголя, специй, учета выпитой жидкости, увеличения суточной нормы белка.
Медикаментозное лечение складывается из иммуносупрессивной терапии глюкокортикостероидами, цитостатиками, НПВС; назначения антикоагулянтов (гепарина, фениндиона) и антиагрегантов (дипиридамола). Симптоматическая терапия может включать прием диуретиков при отеках, гипотензивных средств при гипертензии. Кроме полных стационарных курсов терапии в периоды обострения показана поддерживающая амбулаторная терапия во время ремиссии, лечение на климатических курортах.
Прогноз и профилактика
Эффективное лечение хронического гломерулонефрита позволяет устранить ведущие симптомы (гипертонию, отеки), отсрочить развитие почечной недостаточности и продлить жизнь пациенту. Все больные находятся на диспансерном учете у врача-нефролога . Наиболее благоприятный прогноз имеет латентная форма; более серьезный – гипертензивная и гематурическая; неблагоприятный - нефротическая и смешанная формы. К осложнениям, ухудшающим прогноз, относятся плевропнемнония , пиелонефрит , тромбоэмболии, почечная эклампсия .
Поскольку развитие или прогрессирование необратимых изменений в почках чаще всего инициируется стрептококковыми и вирусными инфекциями, влажным переохлаждением, первостепенное значение приобретает их профилактика. При сопутствующей хроническому гломерулонефриту патологии необходимо наблюдение смежных специалистов – отоларинголога, стоматолога, гастроэнтеролога, кардиолога, гинеколога, ревматолога и др.
В последние два десятилетия достигнут некоторый прогресс в лечении хронического гломерулонефрита. Однако и в настоящее время случаи излечения этого заболевания редки, но все же часто удается добиться полного сохранения или восстановления трудоспособности больного и значительно (иногда на 20-30 лет) продлить его жизнь.
Все больные хроническим гломерулонефритом должны находиться под диспансерным наблюдением. Лечение определяется клинической формой заболевания и фазой активности процесса. При хроническом гломерулонефритё, независимо от формы заболевания, противопоказано физическое и умственное переутомление, переохлаждение, необходима профилактика интеркуррентных заболеваний, особенно простудных. Противопоказан тяжелый физический, труд, работа в ночное время, на открытом воздухе в холодное время года, в горячих цехах, в сырых помещениях. Показан отдых в постели днем. При самом легком простудном заболевании следует назначать постельный режим в домашних условиях, а при малейших признаках обострения гломерулонефрита - в стационаре.
Необходимо систематическое консервативное лечение хронических очагов инфекции (гранулирующий периодонтит, хронический тонзиллит, холецистит, аппендицит, аднексит и др.). При возможности полноценной санации миндалин консервативным методом не следует прибегать к оперативному вмешательству (опасность обострения гломерулонефрита и даже перехода в стадию декомпенсации). Лишь при частых обострениях тонзиллита, сопровождающихся обострениями гломерулонефрита, следует рекомендовать тонзиллэктомию, которая производится на фоне антибиотикотерапии и не ранее чем через 1-1,5 месяца после обострения гломерулонефрита. Так же осторожно необходимо подходить и к другим оперативным вмешательствам. Женщинам, болеющим нефротической, гипертонической и смешанной формами хронического гломерулонефрита, беременность и роды противопоказаны. При латентной форме этот вопрос в каждом отдельном случае решается индивидуально.
Лечение гломерулонефрита антибиотиками рассматривается в известной мере как метод этиотропной терапии. Антибиотики применяют в случае обострения гломёрулонефрита при наличии в организме инфекционных очагов или при обострении процесса в последних. При невозможности определения антибиотикограммы предпочтение отдают пенициллину, полусинтетическим препаратам пенициллина, стрептомицину или эритромицину в полной терапевтической дозе.
При латентной форме хронического гломерулонефрита в стадии ремиссии показан указанный выше режим без особой диеты. Не рекомендуются только соленые блюда. Медикаментозного лечения обычно не требуется. На таких больных благоприятно влияет пребывание в летнее время на юге Украины, Северном Кавказе и Южном берегу Крыма, а также (в весенне-летне-осенний период) в полупустынном климате Туркмении (Ашхабад, Байрам-Али) и Узбекистана (Бухара).
В случае обострения латентной формы хронического гломерулонефрита показаны антибиотики, препараты 4-аминохинолинового ряда (хлорохиндифосфат, хингамин - делагил и др.) по 250 мг один раз,в сутки после ужина в течение 6-10 месяцев, а также производные индола (индометацин - индоцид, метиндол и др.) по 125-150 мг в сутки (предпочтительно per rectum) в течение 6 месяцев и больше. Следует помнить о возможности побочных действий этих препаратов (диспепсия, язвы желудочно-кишечного тракта, головокружение, лейкопения и др., а также возможность отложения аминохинолиновых препаратов в роговице). Эти препараты в тех же дозах и столь же длительными курсами могут назначаться и при других формах хронического гломерулонефрита (нефротической, гипертонической, смешанной).
При нефротической форме гломерулонефрита в пищевом рационе необходимо ограничить количество соли (до 2-4 г в сутки) с периодическим полным исключением ее (на 1-1,5 месяца)] Количество принимаемой за сутки, жидкости должно соответствовать суточному диурезу. В остальном взаимоотношения между основными ингредиентами пищи, выбор продуктов должны соответствовать требованиям физиологически рационального питания. Белок дают из расчета 1 г на 1 кг массы тела с добавлением количества, соответствующего суточной потере белка с мочой. При хроническом гломерулонефрите ограничиваются жареные блюда, мясные навары.
Нефротическая форма хронического нефрита является одним из основных показаний к лечению кортикостероидами, которое в редких случаях приводит к полной ремиссии, чаще способствует переходу этой формы в более легкую - с изолированным мочевым синдромом. Особенно эффективна стероидная терапия в молодом возрасте (до 30-40 лет), при непродолжительном течении болезни (2-3 года), селективности протеинурии, выраженности иммунологических реакций, минимальных морфологических изменениях клубочков (по данным пункционной биопсии почек) и при отсутствии (или предварительной санации) очагов хронической инфекции.
Самой популярной схемой гормонотерапии гломерулонефрита является схема Ланге, которая заключается в постепенном (на протяжении 7-10 дней) повышении дозы преднизолона (или эквивалентной дозы триамцинолона, дексаметазона) до 60 мг, введение этой дозы препарата в течение трех-четырех недель с последующим постепенным (на протяжении 10-15 дней) снижением ее. В случае возникновения "синдрома отмены" (повышение температуры тела, боль в мышцах и костях, ухудшение течения основного заболевания) темп снижения дозы препарата замедляют или временно повышают ее. Через 3-4 дня после отмены препарата, при эффективности основного курса лечения, больного можно перевести на циклическую терапию (20 мг преднйзолона или другого препарата в эквивалентной дезе 3 раза в неделю). Циклическую терапию проводят в течение года, постепенно снижая суточную дозу гормонального препарата. Циклическая терапия глюкокортикоидами требует исключительной дисциплинированности и осторожности больного и строгого врачебного контроля.
Курс гормонотерапии с назначением упомянутых высоких доз (60 мг преднйзолона в сутки) на фоне циклического лечения или без него рекомендуется повторять 2-3 раза через каждые б-12 месяцев. В последнее время все большее распространение приобретает интермиттирующая схема лечения, предусматривающая назначение двойной дозы преднйзолона через день. При этом реже наблюдаются осложнения, а эффективность такая же высокая, как и при ежедневном приеме кортикостероидов.
Стероидную терапию следует сочетать с лечением калия хлоридом (3-6 г в сутки), антибиотиками (пенициллин, эритромицин, стрептомицин) в полной терапевтической дозе. Последние при опасности обострения хронических воспалительных процессов в организме рекомендуют назначать с первого же дня гормонотерапии, в других случаях-при переходе на лечение максимальными дозами, причем антибиотики меняют каждые 8-12 дней.
В случае возникновения осложнений при лечении глюкокортикоидами проводят симптоматическую терапию (щелочи, викалин, гипотензивные, мочегонные, сахароснижающие и др.). При неэффективности этого лечения нужно прекратить введение кортикостероидов. Самым частым и опасным осложнением является язва желудка с возможным прободением и кровотечением. В отдельных случаях у больных усиливается гематурия (иногда только при отмене препарата).
Существуют стероиднозависимые формы нефропатии, при которых лечение кортикостероидами проходит эффективно, но любая попытка прекратить введение их ведет к ухудшению состояния больного. При этой и при стероидорезистентной форме гломерулонефрита с нефротическим синдромом, а также при наличии противопоказаний к применению стероидных препаратов или при осложнениях в процессе лечения ими рекомендуют терапию препаратами цитостатического действия. Назначают антиметаболиты (меркаптопурин, имуран - 2-3 мг/кг) или алкилирующие препараты (циклофосфан - 1,5-2 мг/кг, лейкеран - 0,2 мг/кг). Продолжительность лечения - 4-6 недель в стационаре, а затем в течение 3-6 месяцев в амбулаторных условиях с введением 1/2 дозы препарата. Во время лечения нужно следить за картиной периферической крови, и при снижении количества эритроцитов менее 3000000, лейкоцитов - менее 3000 и тромбоцитов - менее 100000 в 1 мкл следует уменьшить дозу цитостатиков или прекратить их введение.
Лечение цитостатиками менее эффективно, чем стероидная терапия. Ремиссия наступает позже (часто после 2-3 и да.же 6 месяцев лечения). Осложнения наблюдаются реже, чем при терапии кортикостероидами, но они могут быть тяжелыми (агранулоцитоз и даже панцитопения, гепатит, инфекция мочевых путей, herpes Zoster). Поэтому в ряде случаев рационально комбинировать цитостатики со стероидными препаратами, что позволяет уменьшить дневную дозу как одних, так и других и уменьшить количество осложнений.
Производные аминохинолина и индола при нефротической форме хронического гломерулонефрита назначают после окончания лечения кортикостероидами и цитостатиками с целью закрепления эффекта - профилактики возникновения обострений. Кроме того, кортикостероиды можно комбинировать с индоцидом, так как последний помимо противовоспалительного действия тормозит реакцию антиген - антитело, препятствует агрегации тромбоцитов, уменьшает отложение фибрина в почках. В связи с этим его можно применять и самостоятельно, главным образом в случаях противопоказаний к назначению кортикостероидных гормонов. Как уже упоминалось выше, для достижения терапевтического эффекта дозы индоцида должны быть достаточно высокими (125-150 мг в сутки, предпочтительно ректально), а курс лечения длительным (6 месяцев и дольше).
Достаточно широко при нефротической форме нефрита применяется гепарин (антикоагулянтное действие, в частности, ингибиция фибринообразования, а также противовоспалительное, им-мунодепрессивное влияниие, способность блокировать ренин - ангиотензинную систему). Назначается внутримышечно по 5000-10000 ЕД каждые 6 ч до повышения времени свертывания крови в 2 раза по сравнению с нормой. Общая продолжительность курса 5-8 недель. Гепарин можно комбинировать с кортикостероидами или индоцидом, но нередко он эффективен сам по себе, причем иногда в случаях предшествующего безуспешного лечения другими средствами.
Другие средства, патогенетической терапии нефротической формы хронического гломерулонефрита являются лишь вспомогательными. Это липокаин (0,6-1 г в сутки на протяжении 3-6 месяцев); тиреоидин (50-100 мг 2-3 раза в день 3-4 недели); внутривенные вливания сывороточного альбумина (по 100-200 мл каждые 4 дня).
В отдельных случаях оказывают положительный эффект препараты анаболического действия (метилан-дростендиол, неробол, нероболил и т. д.). Назначать их следует с осторожностью, потому что нередко они способствуют задержке в организме жидкости и повышению артериального давления.
Симптоматическая терапия при нефротической форме гломерулонефрита заключается в назначении мочегонных: дихлотиазид (50-200 мг в сутки 3-4 дня с интервалами в 4-5 дней); фуросемид (40 мг 2-3 раза в сутки); кислота этакриновая (25 мг 2-6 раз в сутки); полиглюкин (500 мл 10% раствора внутривенно капельно 3-4 дня подряд); маннит - маннитол (500- 600 мл 20% раствора капельно 4- 5 дней подряд); спиронолактон- альдактон, верошпирон (0,025 г от 2-3 до 12 раз в сутки). При менее выраженных отеках - растительные мочегонные (листья ортосифона - почечный чай, березовый сок и др.).
Возникновение гипертонии при хроническом гломерулонефрите свидетельствует чаще о более глубоких, морфологических изменениях в паренхиме почек (пролиферация, склероз). Лечение при этом сводится обычно к ограничению соли (до 2-4 г в сутки) и назначению гипотензивных средств (препараты раувольфии змеевидной, дихлотиазид, платифиллин, дибазол, папаверин, эуфиллин).
Интенсивным гипотензивным действием обладают препараты типа гуанетидина (исмелин, изобарин, орнид, санотензин), оптимальную дозу которых надо подбирать строго индивидуально в условиях стационара. Побочное действие: нарушение равновесия тела, головокружение, ортостатический коллапс. Достаточным гипотензивным эффектом обладают и легче переносятся больными препараты типа алфа-метилдофа, в частности альдомет и допегит (1-8 таблеток в сутки, в таблетке - по 250 мг). Последние лучше сочетать с препаратами раувольфии змеевидной. Больным с гипертонической формой гломерулонефрита показано климатическое лечение на Южном берегу Крыма и в санаториях Средней Азии при артериальном давлении не выше 180/100-110 мм рт. ст.
Из патогенетических методов лечения могут применяться производные 4-аминохинолина, индоцид, гепарин по описанным выше схемам, однако эффективность их при этой форме незначительна.
